Factores de riesgo para el desarrollo de complicaciones de la herida quirúrgica en el trasplante renal
Raquel Pelayo-Alonso1, José Luis Cobo-Sánchez2,3, Clara Mª Palacio-Cornejo1, Silvia Escalante-Lanza1,4, Mª Victoria Cabeza-Guerra1, Olga Martín-Tapia1,4
1 Unidad Clínica Nefrología-Unidad de Hemodiálisis. Hospital Universitario Marqués de Valdecilla. IDIVAL. Santander. España
2 Área de Calidad, Formación, I+D+i de Enfermería. Hospital Universitario Marqués de Valdecilla. IDIVAL. Santander. España
3 Escuela Universitaria de Enfermería Clínica Mompía. Universidad Católica Santa Teresa de Jesús de Ávila. Mompía. España
4 Departamento de Enfermería. Facultad de Enfermería. Universidad de Cantabria. Santander. España
https://doi.org/10.37551/52254-28842022025
Como citar este artículo:
Pelayo-Alonso R, Cobo-Sánchez JL, Palacio-Cornejo CM, Escalante-Lanza S, Cabeza-Guerra MV, Martín Tapia O. Factores de
riesgo para el desarrollo de complicaciones de la herida quirúrgica en el trasplante renal.
Enferm Nefrol 2022;25(3):249-56
Correspondencia:
|
Recepción: 22-06-2022
|
RESUMEN
Introducción: Las complicaciones quirúrgicas suponen un riesgo para el paciente tras el trasplante renal, siendo diversos los posibles factores de riesgo implicados.
Objetivo: Determinar qué factores de riesgo contribuyen a la aparición de complicaciones de la herida quirúrgica en pacientes sometidos a un trasplante renal.
Material y Método: Estudio de cohorte retrospectivo en pacientes trasplantados renales desde enero 2018 a diciembre 2021. Se recogieron datos sociodemográficos y clínicos del donante y del receptor. Se analizó la incidencia de infección y dehiscencia de la herida quirúrgica y sus factores de riesgo.
Resultados: Presentaron infección el 13,5% de los pacientes y dehiscencia el 15,9% de la muestra, siendo pacientes con más edad (61,71±9,81 años frente a 56,56±11,88 años; p=0,030), con mayor tasa de sobrepeso según su IMC (42,9% frente 19,6%; p=0,046) y una mayor comorbilidad asociada (3,07±1,54 frente a 2,23±1,38 puntos; p=0,003). De los pacientes con infección, el 53,6% presentó, además, dehiscencia superficial de la herida. El exudado apareció en el 90,9% de los casos que desarrollaron una dehiscencia frente al 12,1% de los pacientes que no sufrieron dicha complicación (p<0,001).
Conclusiones: La infección y la dehiscencia son complicaciones frecuentes tras el TR. La edad, el sobrepeso, comorbilidad alta y el exudado son factores de riesgo para desarrollar complicaciones de la herida quirúrgica tras el trasplante renal.
Palabras clave: Trasplante renal; complicaciones de la herida quirúrgica; infección de la herida quirúrgica; dehiscencia de la herida quirúrgica.
ABSTRACT
Risk factors for the development of surgical wound complications in renal transplantation
Introduction: Surgical complications are a risk for the patient after kidney transplantation, with several possible risk factors involved.
Objective: To determine which risk factors contribute to the development of surgical wound complications in renal transplant patients.
Material and Method: Retrospective cohort study in renal transplant patients from January 2018 to December 2021. Sociodemographic and clinical data were collected from the donor and recipient. The incidence of surgical wound infection and dehiscence, and risk factors were analysed.
Results: 13.5% of the patients presented infection and 15.9% dehiscence, being older patients (61.71±9.81 years versus 56.56±11.88 years; p=0.030), with a higher rate of overweight according to BMI (42.9% versus 19.6%; p=0.046) and a higher associated comorbidity (3.07±1.54 versus 2.23±1.38; p=0.003). Of the patients with infection, 53.6% also had superficial wound dehiscence. Exudate appeared in 90.9% of the cases who developed dehiscence compared to 12.1% of the patients who did not suffer such a complication (p<0.001).
Conclusions: Infection and dehiscence are frequent complications after renal transplantation. Age, overweight, high comorbidity and exudate are risk factors for developing surgical wound complications after renal transplantation.
Keywords: renal transplantation; surgical wound complications; surgical wound infection; surgical wound dehiscence.
INTRODUCCIÓN
El trasplante renal (TR) sigue siendo en la actualidad, el tratamiento de preferencia para los pacientes con Enfermedad Renal Crónica Terminal (ERCT), ya que ofrece mayor supervivencia y calidad de vida que las técnicas dialíticas1,2.
Pese a sus ventajas, las complicaciones quirúrgicas suponen un riesgo para el paciente, siendo la infección de la herida quirúrgica (HQ) una de las principales complicaciones, con incidencias entre 1-20% según los criterios utilizados, como reporta la bibliografía3,4.
Las infecciones relacionadas con la atención sanitaria (IRAS) suponen una causa importante de morbimortalidad, lo que conlleva un coste relevante para dicha atención sanitaria5–7.
Según el estudio EPINE, en el año 2021, la infección de la HQ supuso el 14,5% de las IRAS8. A su vez, durante ese mismo periodo, se realizaron en España 2950 TR según datos de la Organización Nacional de Trasplante9, por lo que son muchos los pacientes que corren el riesgo de desarrollar algún tipo de complicación relacionada con la HQ.
Estudios previos han identificado diferentes factores de riesgo relacionados con las complicaciones de la HQ, incluyendo tanto aspectos que dependen del propio acto quirúrgico, como características y/o factores relacionados con la morbilidad previa del paciente3,4,10,11.
OBJETIVO
Determinar qué factores de riesgo contribuyen a la aparición de complicaciones de la HQ en pacientes sometidos a un TR.
MATERIAL Y MÉTODO
Se realizó un estudio de cohorte retrospectivo en una población de pacientes mayores de 18 años sometidos a TR en el Hospital Universitario Marqués de Valdecilla de Santander (Cantabria) desde el 1 de enero de 2018 al 31 de diciembre de 2021.
Se incluyeron todos los TR realizados, tanto trasplante de donación de cadáver como de donante vivo. Se excluyeron los TR combinados.
El protocolo seguido en nuestro centro incluye una profilaxis antibiótica perioperatoria, utilizando una cefalosporina de primera generación, concretamente 2 g de ceftriaxona en dosis única vía intravenosa, inmediatamente antes de iniciar la cirugía. En caso de alergia a las cefalosporinas o penicilinas, se opta por ciprofloxacino 400 mg intravenoso. Tras la profilaxis antibiótica, el TR se realiza usando una incisión abdominal de Gibson en cualquiera de los dos cuadrantes inferiores, dependiendo de las necesidades y realizando las adaptaciones requeridas para las anastomosis. Los vasos del injerto se anastomosan a los vasos iliacos externos y el uréter donante se anastomosa con la vejiga, mediane una técnica antirreflujo e introduciendo una endoprótesis para evitar obstrucciones y estenosis, que se retira a los 30 días tras la cirugía. El cierre por capas se realiza utilizando sutura absorbible y la piel se sutura con grapas, que no se retiran antes de 15 días tras la cirugía. La cura de la HQ se realiza con clorhexidina 0,5% en base acuosa, cada 24 horas, ocluyendo con apósito de gasa. A partir del quinto día, siempre que la HQ tenga un cierre por primera intención y no presente signos de infección ni exudado, se podrá eliminar el uso del apósito para proteger la HQ. Se coloca además un drenaje aspirativo tipo Jackson-Pratt que se mantiene hasta que el drenado es menor de 50 ml/día y un drenaje vesical con sonda de Foley durante 3-7 días tras la cirugía, salvo anomalías vesicales que obliguen a prolongar el sondaje durante más tiempo.
En cuanto al protocolo de inmunosupresión para la inducción seguido en nuestro centro, para los pacientes sin riesgo inmunológico, la terapia a seguir consta de tacrolimus, micofenolato-mofetil y prednisolona. En caso de que el donante sea mayor de 65 años, se prevea un tiempo de isquemia fría mayor de 24 horas o exista riesgo de necrosis tubular aguda durante el postrasplante, a la terapia anterior se añade 20 mg de basiliximab, repitiendo misma dosis al cuarto día. En aquellos pacientes con alto riesgo inmunológico (pacientes hiperinmunizados o con pérdida de injerto previo <12 meses) la inducción se realiza añadiendo timoglobulina 1,25 mg/kg peso intraoperatoria.
Se recogieron datos sociodemográficos y clínicos del donante incluyendo edad, sexo, tipo de donación (muerte encefálica, asistolia tipo II y tipo III de Maastrich o donante vivo) y tiempo en minutos de isquemia fría. Igualmente se recogieron datos del receptor, incluyendo edad, sexo, nefropatía de base, índice de masa corporal (IMC), índice de comorbilidad de Charslon modificado para enfermedad renal (ICCm), situación previa al TR (seguimiento en consulta ERCA, hemodiálisis, diálisis peritoneal o trasplante renal previo), diabetes mellitus (DM), toma de inmunosupresión previa al TR, número de TR y tipo de inmunosupresión de inducción.
Se consideraron complicaciones de la herida quirúrgica la dehiscencia y la infección.
Respecto a la dehiscencia, se consideró tanto la superficial (piel y tejido subcutáneo), como la completa (eventración de la fascia muscular) durante los primeros 30 días tras el TR.
Se definió infección de la herida quirúrgica siguiendo los criterios de los CDC5: la fecha del evento ocurre dentro de los 30 días posteriores a cualquier procedimiento quirúrgico (donde el día 1 es la fecha del procedimiento) e involucra solo la piel y el tejido subcutáneo de la incisión, y el paciente tiene al menos uno de los siguientes criterios:
- Exudado purulento de la incisión superficial.
- Organismo(s) identificado(s) a partir de una muestra obtenida asépticamente de la incisión superficial o del tejido subcutáneo mediante un método de prueba microbiológico basado en cultivo o sin cultivo que se realiza con fines de diagnóstico o tratamiento clínico (por ejemplo, cultivo/prueba de vigilancia no activa).
- Incisión superficial abierta deliberadamente por un cirujano, médico o personal designado por un médico y no se realizan pruebas basadas en cultivos o no basadas en cultivos de la incisión superficial o del tejido subcutáneo. Y el paciente tiene al menos uno de los siguientes signos o síntomas: dolor o sensibilidad localizados; hinchazón localizada; eritema; o calor.
- Diagnóstico de una infección de la HQ incisional superficial por un médico.
Se recogieron datos relacionados con la presencia de exudado (tipo y resultados del cultivo), días de aparición de los eventos tras el TR.
Los datos se recogieron de la historia clínica electrónica de los pacientes, de manera anonimizada, proporcionados por un tercero, tal y como establece lo dispuesto en la Ley Orgánica 3/2018, de 5 diciembre, de Protección de Datos Personales y garantía de los derechos digitales, así como el Reglamento (UE) 2016/679 del Parlamento europeo y del Consejo de 27 de abril de 2016 de Protección de Datos (RGPD).
Se realizó un análisis descriptivo a partir de los datos recogidos, utilizándose medidas de tendencia central para las variables continuas (media y desviación estándar o mediana y rango intercuartílico), y frecuencia y porcentaje para las variables categóricas. Se realizó un análisis estadístico bivariante utilizando los test de chi cuadrado o test exacto de Fisher para las variables categóricas, y la T de Student o test no paramétrico, en función de la normalidad de la distribución en las variables continuas, para determinar la influencia de las variables clínicas del donante y el receptor, en la aparición de complicaciones de la HQ. El análisis estadístico se realizó utilizando el paquete estadístico SPSS versión 15.0 (IBM, Armonk, NY, USA). Se consideró como estadísticamente significativo una p<0,05.
RESULTADOS
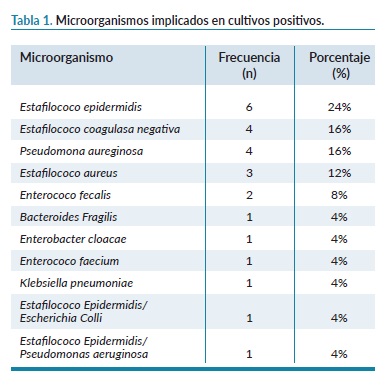
Durante el periodo de estudio, se realizaron 207 TR. La edad media de los pacientes fue 57,26±11,73 años, siendo varones, el 73,9% de los receptores. El tiempo medio de isquemia fría fue de 1125,50±433 minutos. Presentaron dehiscencia de la HQ el 15,9% de los pacientes (el 93,9% fue superficial) mientras que la infección estuvo presente en el 13,5% de la muestra. De los pacientes con infección, el 14,28% presentaron exudado purulento y el 89,28% (25 pacientes) tuvo un cultivo positivo. El agente infeccioso más frecuente fue el estafilococo epidermidis. En la tabla 1 se especifican los microorganismos implicados en las infecciones confirmadas.
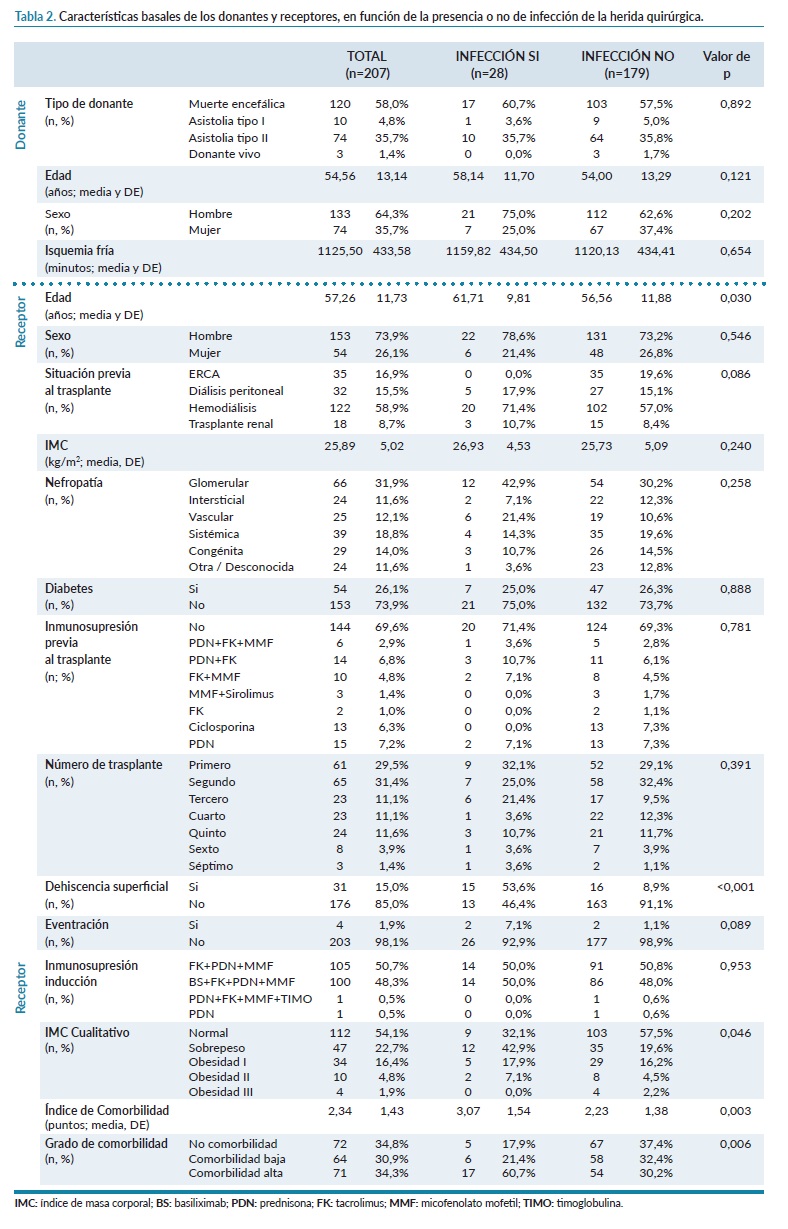
Las características del donante no resultaron estadísticamente significativas en el análisis univariante. En la tabla 2 se detallan las características de los donantes y receptores según la presencia o no de infección. Los pacientes que desarrollaron infección de la HQ tenían más edad (61,71±9,81 años frente a 56,56±11,88 años; p=0,030), presentaban mayor tasa de sobrepeso según su IMC (42,9% frente a 19,6%; p=0,046) y una mayor comorbilidad asociada (3,07±1,54 frente a 2,23±1,38 puntos; p=0,003).
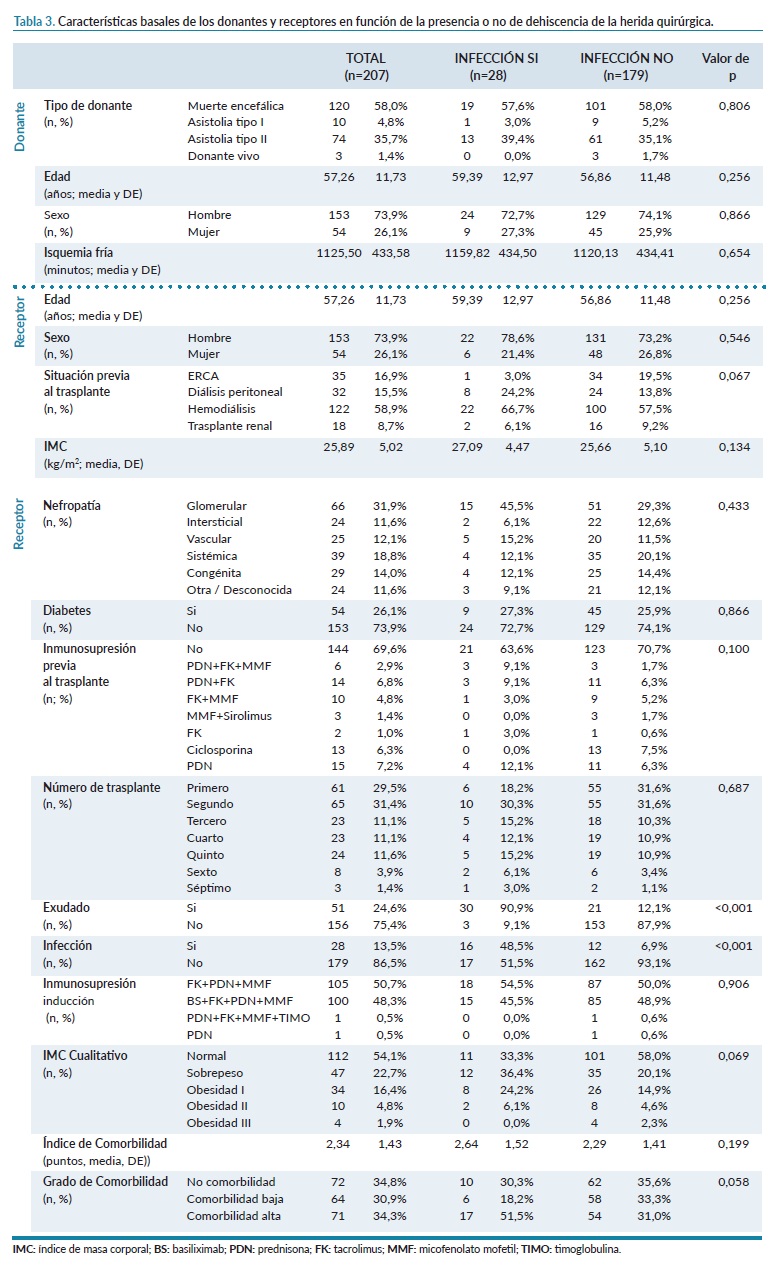
Además, de los pacientes que desarrollaron infección de la HQ, el 53,6% presentaron también dehiscencia superficial, mientras que esta complicación sólo estaba presente en el 8,9% de los pacientes sin infección (p<0,001).
En la tabla 3 se especifican las características de los donantes y receptores según la presencia o no de dehiscencia de la HQ. El exudado apareció en el 90,9% de los casos que desarrollaron una dehiscencia frente al 12,1% de los pacientes que no sufrieron dicha complicación (p<0,001). Igualmente, la dehiscencia apareció con mayor frecuencia en casos de infección confirmada mediante cultivo positivo, 48,5% frente al 6,9% (p<0,001).
DISCUSIÓN
Las complicaciones de la HQ son un problema frecuente en nuestro centro según detallan nuestros datos. La dehiscencia y la infección de la herida quirúrgica aparecen en un 15,9% y un 13,5% respectivamente, de los pacientes sometidos a un TR en nuestro centro, datos semejantes a otras series publicadas1–4,12.
Pese a las prácticas impulsadas para el control de la infección en el TR, como la profilaxis antibiótica, la infección de la HQ sigue siendo un problema frecuente en el postoperatorio del TR11. Ante la falta de recomendaciones estrictas sobre un patrón adecuado para dicha profilaxis antibiótica, cada centro debería personalizar el protocolo a su entorno microbiológico con el fin de evitar patrones de resistencia y colonizaciones asociadas. En nuestro caso, los microrganismos implicados son gérmenes Gram positivo en su mayor parte, con sólo el 16% de los casos, gérmenes multirresistentes, por lo que la profilaxis antibiótica aplicada con ceftriaxona es adecuada.
Publicaciones anteriores4,13 ya observaron una mayor tasa de complicaciones de la HQ en pacientes mayores de 60 años, quizá relacionado con un peor estado nutricional, lo que altera la cicatrización. En nuestra muestra, también observamos esta tendencia en los pacientes de mayor edad.
Igualmente, un mayor grado de IMC o sobrepeso también se ha relacionado con la aparición de las complicaciones de la HQ4,5,10, al igual que ocurre en nuestra muestra. Esta relación puede deberse entre otras, a una menor presencia de oxígeno en el tejido adiposo por ser un tejido avascular, a la isquemia en la línea de sutura y al aumento de tensión en la propia herida.
Martins et al.14 en su estudio relacionan una mayor tasa de infección de HQ entre los pacientes en tratamiento previo con diálisis peritoneal, aunque en nuestra muestra no vemos diferencias estadísticamente significativas en función del tratamiento renal sustitutivo previo al TR. Este hecho puede estar justificado, según algunos autores, por episodios previos de peritonitis o por la posibilidad de que el catéter peritoneal esté colonizado o por la presencia de biofilm15.
Al igual que en el estudio de Alonso et al.16, la infección fue más frecuente en los casos que presentaron dehiscencia, lo que justifica que ambas complicaciones están relacionadas entre sí, hecho también reportado en series anteriores17. Además, en nuestro estudio, la mayoría de los pacientes que sufrieron dehiscencia de la HQ cursaron con exudado de la misma.
Røine et al.18 en su estudio confirmaron igualmente una asociación significativa entre una secreción prolongada de la herida y la dehiscencia de la misma. Un exceso de exudado puede provocar maceración, reblandecimiento y deterioro de la herida y del tejido sano circundante, favoreciendo la aparición de complicaciones asociadas19.
Las funciones clave del apósito son proporcionar una barrera protectora, gestionar eficazmente el exudado y reducir el riesgo de infección20. Dado que no existe el apósito perfecto, se debe seleccionar el apósito adecuado en función de su capacidad de absorción de exudado, –individualizando según las necesidades del paciente– y promoción de la cicatrización de la herida.
Este estudio no está libre de limitaciones. Es un estudio retrospectivo y unicéntrico, lo que determina la recogida de datos, aunque el periodo de estudio es de 4 años, con una muestra de pacientes relativamente importante. El hecho de que el estudio se realice en un único centro determina una única forma de manejar la herida quirúrgica, lo que pudiera influir en los resultados finales. Además, no se han tenido en cuenta otras variables que pueden haber influido sobre la aparición de complicaciones de la HQ, como puede ser la necesidad de reintervención quirúrgica.
CONCLUSIONES
La infección y la dehiscencia de la HQ son complicaciones frecuentes tras el TR. La edad, el sobrepeso y una comorbilidad alta son factores que pueden influir sobre la aparición de la infección de la HQ tras el TR.
Así mismo, la presencia de infección y de exudado son factores predisponentes para la dehiscencia quirúrgica.
Dada la frecuencia de dichas complicaciones, es necesario implementar estrategias que favorezcan la disminución de las complicaciones de la herida quirúrgica tras el trasplante renal.
Conflicto de intereses
Los autores declaran no tener conflicto de intereses.
Los autores declaran no haber recibido financiación alguna.
BIBLIOGRAFÍA
1. Wong RBK, Minkovich M, Famure O, Li Y, Lee JY, Selzner M, et al. Surgical site complications in kidney transplant recipients: incidence, risk factors and outcomes in the modern era. Can J Surg 2021;64(6):E669-76.
2. Ostaszewska A, Wszola M, Olszewska N, Karpeta E, Serwanska-Swietek M, Kuthan R, et al. Reoperation in Early Kidney Post-transplant Period as a Strong Risk Factor of Surgical Site Infection Occurrence. Transplant Proc 2019;51(8):2724-30.
3. Ferraresso M, Berardinelli L. Nosocomial infection in kidney transplant recipients: a retrospective analysis of a single-center experience. Transplant Proc 2005;37(6):2495-6.
4. Fockens MM, Alberts VP, Bemelman FJ, Van Der Pant KAMI, Idu MM. Wound morbidity after kidney transplant. Prog Transplant 2015;25(1):45-8.
5. Harris AD, Fleming B, Bromberg JS, Rock P, Nkonge G, Emerick M, et al. Surgical site infection after renal transplantation. Infect Control Hosp Epidemiol 2015;36(4):417-23.
6. Abdo-Cuza AA, Gómez-Bravo MA, Pérez-Bernal JB, Suárez-López J, Gómez-Peire F, Leiva-Torres JL, et al. Health Care-Associated Infection in Solid Organ Transplant Recipients. Transplant Proc 2020;52(2):509-11.
7. Alonso-García M, de-la-Morena JM, de-la-Peña E, Martínez-Hurtado J, Lucas WC, del-Moral-Luque JA, et al. Incidence of surgical wound infection in renal surgery. The effect of antibiotic prophylaxis appropriateness. A prospective cohort study. Actas Urol Esp 2018;42(10):639-44.
8. Sociedad Española de Medicina Preventiva Salud Pública e Higiene. ESTUDIO EPINE-EPPS no 31: 2021. Prevalencia de infecciones (relacionadas con la asistencia sanitaria y comunitarias) y uso de antimicrobianos en hospitales de agudos. Informe de España. [Internet]. 2021 [consultado 10 Feb 2022]. p. 1-89. Disponible en: https://epine.es/api/documento-publico/2021EPINE Informe España 27122021.pdf/reports-esp
9. Organización Nacional de Trasplantes. Balance de actividad donación y trasplante 2021 ONT [Internet]. 2021 [consultado Feb de 2022]. p. 1-42. Disponible en: http://www.ont.es/Documents/Balance de actividad Donación y Trasplante 2021_ONT.pdf.
10. Gioco R, Sanfilippo C, Veroux P, Corona D, Privitera F, Brolese A, et al. Abdominal wall complications after kidney transplantation: A clinical review. Clin Transplant 2021;35(12).
11. Warzyszyńska K, Zawistowski M, Karpeta E, Ostaszewska A, Jonas M, Kosieradzki M. Early Postoperative Complications and Outcomes of Kidney Transplantation in Moderately Obese Patients. Transplant Proc 1 octubre 2020;52(8):2318-23.
12. Alonso Nates R, Menezo Viadero R, Zudaire Arana MT, Cabeza Guerra MV, Arias Ramos N, Las complicaciones de la herida quirúrgica en el trasplante renal. Enferm Nefrol [Internet]. 2005 [consultado 10 Ago 2022];8(1):23-6. Disponible en: https://www.redalyc.org/articulo.oa?id=359833116005.
13. Peluso G, Incollingo P, Campanile S, Menkulazi M, Scotti A, Tammaro V, et al. Relation Between Wound Complication and Lymphocele After Kidney Transplantation: A Monocentric Study. Transplant Proc 2020;52(5):1562-5.
14. Martins LS, Malheiro J, Pedroso S, Almeida M, Dias L, Henriques AC, et al. Pancreas-Kidney transplantation: Impact of dialysis modality on the outcome. Transpl Int 2015;28(8):972-9.
15. Padillo-Ruiz J, Arjona-Sánchez A, Muñoz-Casares C, Ruiz-Rabelo J, Navarro MD, Regueiro JC. Impact of peritoneal dialysis versus hemodialysis on incidence of intra-abdominal infection after simultaneous pancreas-kidney transplant. World J Surg 2010;34(7):1684-8.
16. Alonso M, Villanego F, Vigara LA, Aguilera A, Ruíz E, García A, et al. Surgical Wound Dehiscence in Kidney Transplantation: Risk Factors and Impact on Graft Survival. Transplant Proc 2022;54(1):27-31.
17. Vedove Rosales L, Marrero Fernández M del P, Dorta Hernández A, Álvarez Rodríguez Ó, Martín Fleitas AE. Revisión de los factores de riesgo relacionados con la dehiscencia y/o infección de la herida quirúrgica en el trasplantado renal. En: Libro Comunicaciones Presentadas al XXXIV Congreso Nacional SEDEN. Madrid: Sociedad Española de Enfermería Nefrológica; 2009. p. 191-5.
18. Røine E, Bjørk IT, Øyen O. Targeting risk factors for impaired wound healing and wound complications after kidney transplantation. Transplant Proc 2010;42(7):2542-6.
19. Toon CD, Lusuku C, Ramamoorthy R, Davidson BR, Gurusamy KS. Early versus delayed dressing removal after primary closure of clean and clean-contaminated surgical wounds. Cochrane database Syst Rev. 2015;2015(9).
20. Lumbers M. Selecting appropriate postoperative dressings to support wound healing and reduce surgical site infection. Br J Nurs. 2018;27(6):S32-5.
Este artículo se distribuye bajo una Licencia Creative Commons Atribución–NoComercial 4.0 Internacional.
https://creativecommons.org/licenses/by-nc/4.0/
