Lesión renal aguda en el paciente pediátrico: revisión integrativa
Ana Rodríguez-Durán1, Julia Martínez-Urbano1, Marta Laguna-Castro1, Rodolfo Crespo-Montero1,2,3.
1 Departamento de Enfermería. Facultad de Medicina y Enfermería. Universidad de Córdoba. España
2 Servicio de Nefrología. Hospital Universitario Reina Sofía de Córdoba. España
3 Instituto Maimónides de Investigación Biomédica de Córdoba. España
https://doi.org/10.37551/S2254-28842022002
Como citar este artículo:
Rodríguez-Durán A, Martínez-Urbano J, Laguna-Castro M, Crespo-Montero R. Lesión renal aguda en el paciente pediátrico:
revisión integrativa. Enferm Nefrol. 2022;25(1):11-27
Correspondencia:
|
Recepción: 27-10-2021
|
RESUMEN
Introducción: La lesión renal aguda se ha convertido en una complicación común en los niños hospitalizados, especialmente cuando están en una situación clínica crítica.
Objetivos: Conocer y sintetizar la bibliografía científica más actualizada sobre la lesión renal aguda en la población pediátrica.
Metodología: Estudio descriptivo de revisión integrativa. La búsqueda de artículos se ha realizado en las bases de datos Pubmed, Scopus y Google Scholar. La estrategia de búsqueda se estableció con los siguientes términos MeSH: ”acute kidney injury”, “children” y “pediatric”. La calidad metodológica se realizó mediante la escala STROBE.
Resultados: Se incluyeron 35 artículos, 19 de diseño observacional retrospectivo, 12 observacionales prospectivos, 3 revisiones bibliográficas y 1 estudio cualitativo. No hay variables sociodemográficas destacables que impliquen mayor probabilidad de presentar lesión renal aguda. Tanto la etiología como los factores de riesgo son muy variables. La lesión renal aguda se asocia a mayor número de complicaciones y estancia hospitalaria. No hay evidencia de cuidados enfermeros en la lesión renal aguda en pacientes pediátricos.
Conclusiones: Se observa una falta de homogeneidad en los criterios de definición, incidencia, etiología, factores de riesgo y de tratamiento en los pacientes pediátricos con lesión renal aguda, y escasez de artículos originales de investigación. La lesión renal aguda pediátrica se asocia a mayor mortalidad, morbilidad, mayor estancia hospitalaria y mayor duración de la ventilación mecánica. El papel de enfermería en el manejo del tratamiento conservador y de las terapias de reemplazo renal de este cuadro, es fundamental en la supervivencia de estos pacientes.
Palabras clave: lesión renal aguda; niños; pediatría; hemodiálisis; diálisis peritoneal; cuidados enfermeros.
ABSTRACT
Acute kidney injury in the paediatric patient: An integrative review
Introduction: Acute kidney injury has become a common complication in hospitalised children, especially when they are in a critical clinical situation.
Objective: To identify and synthesise the most up-to-date scientific literature on acute kidney injury in the paediatric population.
Methodology: Descriptive study of integrative review. The search for articles was carried out in the PubMed, Scopus and Google Scholar databases. The search strategy was established with the following MeSH terms: “acute kidney injury”, “children” and “paediatric”. Methodological quality was assessed using the STROBE scale.
Results: 35 articles were included, 19 with a retrospective observational design, 12 prospective observational, 3 literature reviews and 1 qualitative study. There are no notable socio-demographic variables that imply a greater probability of presenting acute kidney injury. Both aetiology and risk factors are highly variable. Acute kidney injury is associated with a greater number of complications and hospital stay. There is no evidence of nursing care in acute kidney injury in paediatric patients.
Conclusions: A lack of homogeneity in the criteria for definition, incidence, aetiology, risk factors and treatment in paediatric patients with acute kidney injury is observed, as well as a scarcity of original research articles. Paediatric acute kidney injury is associated with higher mortality, morbidity, longer hospital stays and duration of mechanical ventilation. The role of nursing in the management of conservative treatment and renal replacement therapies is vital in the survival of such patients.
Keywords: acute kidney injury; children; paediatrics; haemodialysis; peritoneal dialysis; nursing care.
INTRODUCCIÓN
La lesión renal aguda (LRA) se ha convertido en una complicación común en los niños hospitalizados, generalmente en niños críticamente enfermos, ocurriendo en una variedad de contextos y presentando una alta incidencia de insuficiencia renal aguda, que varía entre el 18 y el 52%, en contraste con los ingresos pediátricos generales que tienen una incidencia estimada del 0,39%1,2.
La LRA se define como una disfunción renal abrupta, caracterizada por una rápida disminución de la función renal, reducción de la eliminación de productos de desecho, desregulación del equilibrio de electrolitos y ácido- base, y deterioro de la homeostasis de líquidos, que puede variar desde cambios discretos en los marcadores bioquímicos hasta insuficiencia renal que requiera terapias de reemplazo renal (TRR)3,4. Por ello la LRA ha reemplazado al “fracaso o insuficiencia renal agudo” para enfatizar el “continuum” de la enfermedad5.
Los estudios tanto en adultos como en niños han demostrado que la detección de LRA difiere según la definición utilizada, sin embargo, aún no se sabe qué pauta o criterios se utilizan de forma rutinaria en los niños6.
La etiología de la LRA es multifactorial, clasificándose en tres categorías ditintas: prerrenal, renal intrínseca y postrenal1. La LRA prerrenal es el tipo más común de LRA en niños7 y puede ocurrir por diferentes causas: diarrea, hemorragia, deshidratación, disminución del gasto/contractilidad cardíaca y sepsis8. La LRA intrínseca-renal ocurre cuando las estructuras renales internas están dañadas. Las causas que provocan LRA intrínseca incluyen: isquemia, fármacos nefrotóxicos, enfermedad glomerular y enfermedad microvascular8. La LRA post-renal se produce debido a una obstrucción posterior a los riñones, que suele desaparecer al eliminar la obstrucción8.
La sepsis es la principal causa de LRA en pacientes pediátricos7,9. Podemos encontrar otras causas como son la cirugía postcardiaca, el fracaso multiorgánico, las enfermedades hemato-oncológicas, los traumatismos y la exposición a agentes nefrotóxicos (fármacos, medios de contraste) las cuales son las principales causas de LRA en el niño críticamente enfermo, mientras que, en el niño hospitalizado no crítico, la principal causa es la exposición a agentes nefrotóxicos10,11. Sin embargo, existe bastante variación entre los centros con respecto a la etiología11,12.
El síntoma más característico de la LRA en los niños es la disminución de la diuresis, ya sea oliguria o anuria. Otros síntomas que suelen acompañar a este cuadro son edema y vómitos, anemia severa (hemoglobina <6 g/dl) hipertensión y sobrecarga de volumen13.
Varios estudios demuestran que la LRA está asociada con una mayor mortalidad y morbilidad, estancias más prolongadas en el hospital y en la unidad de cuidados intensivos pediátricos (UCIP), mayor uso de oxigenación por membrana extracorpórea y ciclos más prolongados de ventilación mecánica9,14.
Anteriormente, la LRA pediátrica generalmente no se consideraba una afección asociada con consecuencias a largo plazo15. Sin embargo, aunque los estudios de pronóstico a largo plazo en la población pediátrica aún son escasos, ya sugieren que, al igual que en los adultos, existe un impacto de la LRA en los resultados tardíos16. Se ha establecido una conexión entre la LRA y las secuelas a largo plazo, presentando aproximadamente el 50% de los niños que la padecen efectos subclínicos de larga duración sobre la estructura o función renal, y los supervivientes tienen un mayor riesgo a largo plazo de hipertensión, proteinuria, disminución de tasa de filtración glomerular y enfermedad renal crónica (ERC), requiriendo entre 10-12% diálisis crónica en los cinco años posteriores al alta4,14.
Las TRR son en muchos casos un tratamiento imprescindible en niños con LRA, especialmente en niños críticamente enfermos17. Aun cuando se han producido avances rápidos en el desarrollo de nuevos medios para predecir y mejorar la LRA pediátrica, siguen existiendo desafíos importantes para su tratamiento y manejo, especialmente cuando se requiere una TRR5. Sin embargo, está bien aceptado que estas técnicas, eficaz y adecuadamente prescritas, se asocian con una supervivencia significativamente mejor13.
Las modalidades de TRR para la LRA se han expandido desde la diálisis peritoneal (DP) y la hemodiálisis (HD) hasta la TRR lentas continuas (hemodiálisis/hemofiltración/hemodiafiltración veno-venosa continua y otras variantes)17,18. La DP y la TRR lentas continuas son las modalidades de diálisis más utilizadas de los tratamientos, seguidas de la HD intermitente17.
La elección de las modalidades de TRR óptima para niños con LRA se basa en la etiología subyacente de la enfermedad, en el estado clínico general del paciente, en el desempeño de la modalidad de diálisis y en la disponibilidad de recursos y experiencia19,20.
A nivel asistencial, las enfermeras evalúan, planifican e intervienen constantemente con mayor proximidad a los pacientes que otras disciplinas durante las hospitalizaciones, por lo que juegan un papel muy importante en identificar los factores de riesgo, en el reconocimiento y en el tratamiento tempranos de la LRA21,22.
Por todo ello, nos propusimos conocer y sintetizar la bibliografía científica más actualizada sobre la LRA en la población pediátrica, como objetivo general, con los siguientes objetivos específicos:
-Determinar las causas más frecuentes de LRA en el niño.
-Conocer las principales complicaciones a corto y largo plazo que se pueden presentar en el niño con LRA.
-Concretar las medidas terapéuticas más habituales y cuidados de enfermería en el niño con LRA.
METODOLOGÍA
Diseño de estudio
Se ha realizado una revisión integrativa de estudios cuantitativos y otros documentos técnicos. Entre los pasos realizados en la revisión se enumeran la búsqueda, la extracción de información, la síntesis de la misma y la interpretación de los resultados obtenidos. La búsqueda sistematizada se ha desarrollado en base a la declaración PRISMA23.
Métodos de búsqueda
Las bases de datos empleadas fueron PubMed y Google Scholar. La estrategia de búsqueda se estableció con los siguientes términos MeSH: “acute kidney injury”, “children” y “pediatric”. Los términos se combinaron con los operadores booleanos AND y OR, siendo la estrategia la siguiente: acute kidney injury AND (pediatric OR children). Con el operador “AND” se delimitaron los grandes bloques de búsqueda, y con el operador “OR” en el interior de los paréntesis para incluir sinónimos u otros ítems relacionados.
Criterios de inclusión y exclusión
Los criterios de inclusión y exclusión establecidos fueron:
Criterios de inclusión:
-Artículos originales publicados desde el 1 de enero del 2016 hasta la fecha de inicio de esta revisión (abril de 2021), sobre el FRA en pacientes pediátricos.
-Otros documentos (revisiones bibliográficas, estudios cualitativos, protocolos, procedimientos) relacionados con el objetivo del estudio.
-Artículos tanto en español como en inglés y artículos disponibles con texto completo.
Criterios de exclusión:
-Artículos cuya población de estudio no fueran pacientes pediátricos.
-Artículos sin texto completo disponible o que no presentaran resultados.
Resultados de la búsqueda
Una vez establecida la estrategia de búsqueda en las diferentes bases de datos seleccionadas, se procedió a la búsqueda de artículos desde el día 10 de noviembre hasta el 10 de abril de 2021. El proceso de búsqueda de estudios se plasma en un diagrama de flujo PRISMA (figura 1).
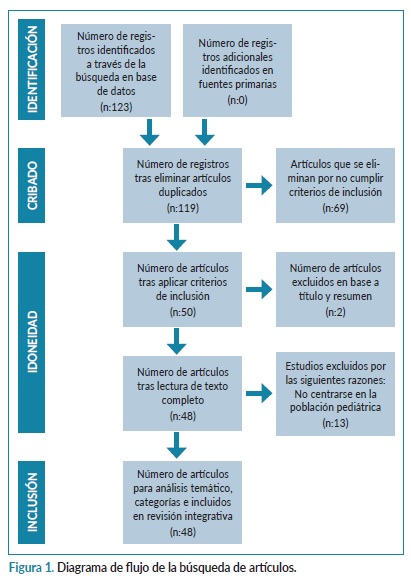
Al incluir la estrategia de búsqueda en las bases de datos referidas se encontraron 123 artículos. Se eliminaron los 4 manuscritos duplicados, quedando 119, de los cuales se eliminan 69 por no cumplir alguno de los criterios de inclusión, quedando 50 para la lectura de título y resumen. Una vez revisado el título y resumen se eliminaron 2 manuscritos, quedando para lectura completa 48 artículos. Tras la lectura a texto completo, se excluyeron 13 artículos de los 48, por no estar referidos a población pediátrica. Finalmente fueron 35 los artículos seleccionados.
Evaluación de la calidad de los artículos
La calidad de los artículos seleccionados se determinó de acuerdo con las listas de verificación establecidas por STROBE24.
Extracción de datos
Se extrajeron las siguientes variables de los artículos seleccionados: autor, año, muestra, país, diseño metodológico del estudio, resultados principales y calidad de la evidencia.
Síntesis de resultados
Se seleccionaron 35 artículos para la presente revisión integrativa, según los criterios de inclusión y exclusión establecidos.
RESULTADOS
Selección de artículos
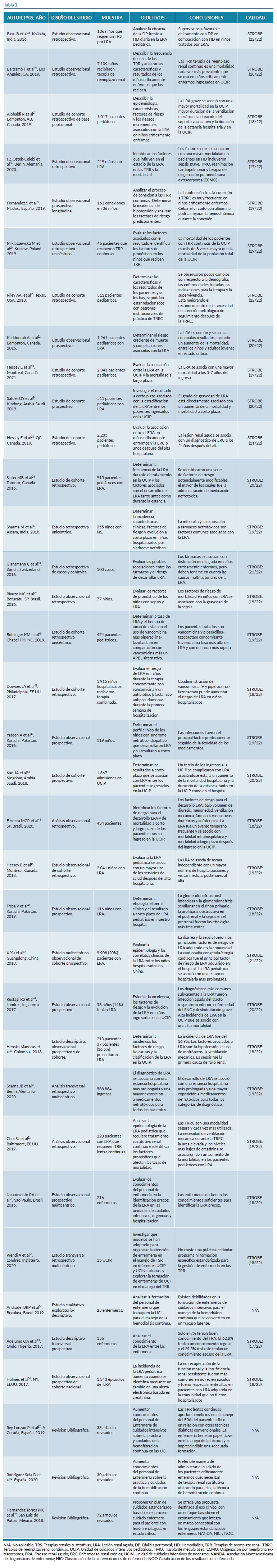
De todos los artículos seleccionados, 19 fueron de diseño observacional retrospectivo, 12 observacionales prospectivos, 3 revisiones bibliográficas y 1 estudio cualitativo. En la tabla 1 se muestran las principales características de los artículos seleccionados.
Análisis de las variables
Tipo de LRA y perfil clínico
El tipo y etiología de la LRA pediátrica, dependiendo del centro, muestra estudiada y demografía, es muy variable. En dos estudios, cuyos objetivos eran identificar el origen de la LRA, encontraron que en el 50% de los casos, la causa fue de origen prerrenal, destacando sobre todo la sepsis42,49.
Sin embargo, en uno de los estudios, la principal causa de LRA fue de origen renal (24%), destacando especialmente la glomerulonefritis postinfecciosa, seguida de las de origen postrenal, predominando la urolitiasis obstructiva y, por último, las de origen prerrenal, destacando la sepsis46.
El perfil clínico más destacable fue oliguria y anuria (83,6%), hipertensión (37,1%) y anemia (17,1%)46. Otro estudio añadió mayor excreción de proteínas en la orina y una menor albúmina sérica37.
Variables sociodemográficas
- Sexo
El sexo no es una variable de gran interés ya que en todos los artículos revisados no hay una relación entre LRA y el sexo. Sin embargo, analizando los datos de todos nuestros estudios, en el 90% de ellos el sexo con mayor incidencia LRA ha sido el masculino, pero sin ninguna predominancia significativa25-41,43-46.
- Edad
En cuanto a la edad media de los niños incluidos en la revisión, resultó ser muy variable, destacando el grupo de edad medio pediátrico entre los 2 y 6 años, aunque esto también depende del tamaño de la muestra27,45,47,49.
Complicaciones y pronóstico
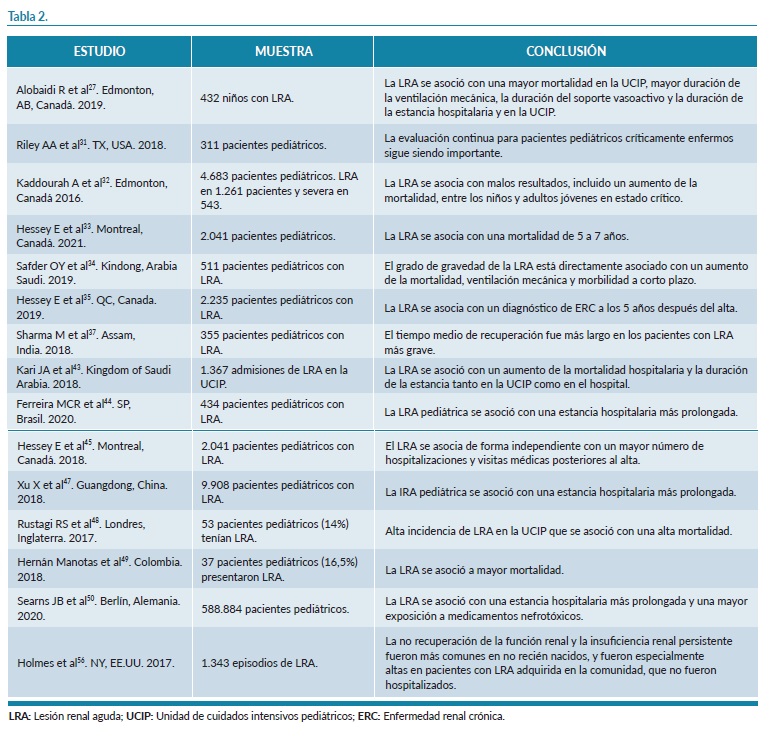
Del total de estudios incluidos en esta revisión, 15 estudiaron las complicaciones y pronósticos de la LRA. Casi la totalidad de ellos presentaron similares resultados y conclusiones, asociando la LRA pediátrica a mayor mortalidad, morbilidad, mayor duración de la ventilación mecánica y duración del soporte vasoactivo y mayor estancia de hospitalización tanto en la UCIP como en planta de nefrología pediátrica27,32-35,43,44,47-49; además de mayor probabilidad de mortalidad a los 5 años45 y de presentar una enfermedad renal crónica (ERC)48. Por ello, varios estudios recomiendan un seguimiento específico y evaluación continua de estos pacientes pediátricos31,37. Además, dos estudios reflejan que el grado de gravedad está directamente asociado a un aumento de mortalidad y morbilidad a corto plazo, y mayor tiempo de recuperación34,37, y añaden que los pacientes con LRA tuvieron tasas de mortalidad más altas e incluso hasta 6 veces mayor en comparación con los pacientes pediátricos sin LRA27,36,43, variando entre 33,7%-65% de mortalidad pediátrica en pacientes con LRA27,39. Sin embargo, hay otros estudios que refieren una mortalidad del 4%47 y 1,2%56.
Respecto a la hospitalización, un artículo documenta que la LRA pediátrica se asoció de forma independiente con un mayor número de hospitalizaciones y visitas posteriores al alta45.
En la tabla 2 se pueden observar todos los artículos en los que se ha analizado las complicaciones y pronóstico del FRA.
Factores de riesgo
No están consensuados los factores de riesgo causante de la LRA pediátrica, ya que hay una gran diversidad dependiendo de los estudios, es decir, es multifactorial. El 85% de nuestros estudios36-38,44,47,49, observaron que el factor principal de riesgo modificable para presentar LRA es la administración y mayor exposición a medicación nefrotóxica, destacando especialmente los pacientes con tratamiento de coadministración de Vancomicina intravenosa y Piperacilina y anfotericina40,41,44. No obstante, en uno de los estudios, los fármacos nefrotóxicos ocupan el segundo factor de riesgo más importante42.
Además, otros estudios destacan que aparte de la administración de fármacos nefrotóxicos, otro factor predisponente a la aparición de LRA en pacientes pediátricos serían las infecciones37,42, cuya prevalencia de mortalidad depende de la gravedad de esta39.
Por otro lado, en el 30% de los estudios los principales factores de riesgo para desarrollar FRA pediátrica fue la administración de fármacos vasoactivos, bajo volumen en diuresis y la ventilación mecánica44,49. Además, en otro de los estudios revisados observaron que la diarrea y la sepsis fueron los principales factores de riesgo de LRA adquirido en la comunidad, y la cardiopatía congénita/cirugía cardíaca fue el principal factor de riesgo de LRA adquirido en el hospital47.
Terapias de reemplazo renal
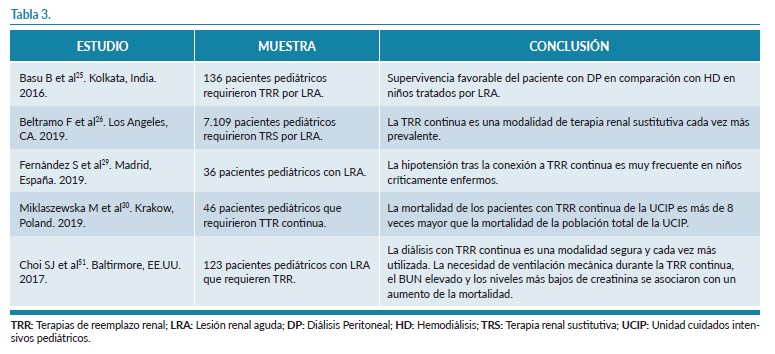
Relacionado con las TRR en la LRA pediátrica, no hay un consenso todavía establecido y hay una escasez de información en la población pediátrica en comparación con las terapias renales sustitutivas (TRS) en pacientes adultos con LRA. También, cabe destacar que la mayoría de los artículos existentes se centran en el periodo neonatal. Destacamos seis artículos y todos ellos son estudios observacionales prospectivos.
En los niños más pequeños (menores de 1 año), la DP fue más común que en los niños mayores en comparación con el uso de la HD y TRR continuas26. Además, este estudio añade que hubo una tendencia creciente en el uso de TRR continuas en niños críticamente enfermos ingresados en UCIP en comparación con todas las demás modalidades de TRR durante el período de estudio26.
Además, varios estudios muestran que la DP una técnica cada vez más utilizada en pacientes pediátricos y además añaden que hay mayor supervivencia con este tipo de técnica de TRS que con la HD y además no causa tantas situaciones de hipertensión o hipotensión como ocurre con la HD33,59. Otros de los estudios revisados señalan que la hipotensión y hipertensión tras la conexión a HD es muy frecuente y existe mayor riesgo en niños críticamente enfermos, en comparación con los pacientes adultos25,29.
En la tabla 3 se pueden observar todos los artículos en los que se ha analizado la TRR en el FRA pediátrico.
Conocimientos y cuidados de enfermería
Todos los artículos revisados acerca del conocimiento que tienen las enfermeras sobre el manejo de las TRS y el conocimiento sobre LRA están de acuerdo en que las enfermeras tienen un escaso conocimiento sobre la detección precoz del FRA y el manejo de las TRR52,54,55. Además, otro artículo añade que tampoco existe una práctica estandarizada ni formación específica para enfermería.
En este sentido, algunos de los artículos revisados hacen hincapié en que se necesita mayor vigilancia, más estudios e intervenciones para identificar, tratar y prevenir la LRA27,32.
En la tabla 4 se pueden observar todos los artículos donde se ha analizado el conocimiento de la enfermería en LRA pediátrica.

Hay escasez de artículos acerca de los cuidados de enfermería. Sin embargo encontramos tres revisiones bibliográficas que destacan que los cuidados de enfermería en los pacientes con LRA en TRR se centran sobre todo en evaluar continuamente la técnica, vigilando el flujo sanguíneo y las presiones de la TRR, evitar las interrupciones no deseadas asegurando una velocidad de la bomba adecuada y prevención de la coagulación en la HD y prevenir y tratar las complicaciones derivadas del acceso vascular, del balance electrolítico y metabólico, inestabilidad hemodinámica, hipotermia y nutrición57,58,59.
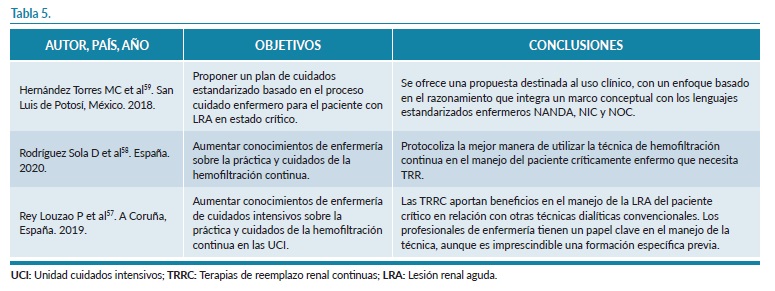
En la tabla 5 se pueden observar todos los documentos en los que se ha analizado los cuidados de enfermería en el FRA pediátrico.
DISCUSIÓN
Con esta revisión se pretendía conocer la bibliografía existente sobre la LRA en los pacientes pediátricos, así como las variables más influyentes en este cuadro clínico. Sin embargo, existen pocos estudios que hayan descrito las características de los pacientes pediátricos con LRA.
La etiología de la LRA pediátrica es muy variable y multifactorial. Además, las comparaciones a menudo son difíciles porque se entremezclan definiciones sin especificar la etiología concreta. Esto se puede ver reflejado en que no hay un consenso claro y predominante de causa principal. Además, Touza Pol et al60 refleja que debido a los avances terapéuticos, la LRA se presenta cada vez más secundariamente, a las complicaciones de otras alteraciones, que por patología renal primaria. A este respecto, Tresa V et al46, destaca que hay mayor predominancia de la etiología de origen renal, destacando la glomerulonefritis postinfecciosa y la glomerulonefritis semilunar en el riñón primario. Esto es apoyado por otro autor como Cao Y et al61 el cual, también destaca la predominancia de la etiología de origen renal, a la que añade la urolitiasis y el síndrome nefrotóxico.
Por el contrario, otros autores encuentran resultados contradictorios con los anteriores, como los que podemos encontrar en los estudios de Flood L et al62 y Bernando OA et al63, que evidencian que la principal causa de LRA son las de origen prerrenal, especialmente la sepsis. Sin embargo, en otro estudio se destaca que la cirugía cardiaca fue la causa más predominante de LRA en pacientes pediátricos34. Esto es corroborado por Montserrat Antón et al64 que destaca también la cirugía cardiaca y enfermedades oncológicas, además de las de origen prerrenal, como principales causas de LRA.
Por otro lado, en la gran mayoría de los artículos revisados encuentran que las causas de origen postrenal son las menos predominantes, con una prevalencia del 3,2%49.
En el artículo de Alobaidi AA et al27, destaca que el riesgo de FRA fue mayor en los niños en comparación con las niñas y los bebés menores de 1 año en comparación con los niños mayores. Este ligero predominio del sexo masculino lo podemos encontrar también en el FRA en pacientes adultos
críticos, con una diferencia habitualmente más marcada que en niños, como refleja Herrera-Gutiérrez et al65 en un estudio prospectivo multicéntrico.
Todos los artículos revisados, como el de Safder et al34, aportan que la LRA se asocia a mayor mortalidad, mayor estancia hospitalaria tanto en la UCIP como en plantas de hospitalización pediátrica, y mayor duración de la ventilación mecánica. Con relación a lo mencionado anteriormente, Zappitelli M et al66 destaca que los niños con FRA tienen aproximadamente el doble de duración de la ventilación mecánica en comparación con los que no tienen LRA.
También, los artículos revisados apoyan que la LRA se asocia a mayor estancia hospitalaria y a mayor probabilidad, a los 5 años, de mortalidad y de presentar una ERC33. Esto último es corroborado por Mammen C et al67, los cuales destacan, qué, en los pacientes de la UCIP de atención terciaria, aproximadamente el 10% desarrolla ERC grado 1-3 años después de la LRA. Estos resultados concuerdan con numerosos estudios en la población adulta donde el fracaso renal agudo también tiene un impacto negativo en la supervivencia a largo plazo35. Además, Hessey et al45 encuentra que la LRA pediátrica se asocia de forma independiente con un mayor número de hospitalizaciones y visitas posteriores al alta.
Todas estas complicaciones, justifican que diferentes autores estén de acuerdo en que haya que considerar a estos pacientes pediátricos para un seguimiento específico y evaluación continua hasta que los futuros investigadores aclaren mejor estas relaciones27. Debido al mal pronóstico del FRA en pacientes pediátricos, es necesario identificar aquellos factores de riesgo que puedan provocar el posible curso de la enfermedad para ayudar así a los pacientes pediátricos a beneficiarse de un tratamiento más temprano y menos agresivo.
En la mayoría de los estudios revisados, el factor de riesgo modificable más predominante fue la administración de medicación nefrotóxica36,37. Esto fue corroborado por autores como Moffett BS et al68 el cual refleja en su estudio que “el aumento de la exposición a tres o más medicamentos nefrotóxicos coloca a los pacientes pediátricos en mayor riesgo de LRA”. Sin embargo, el estudio revisado de Yaseen A et al42 expone que el principal factor de riesgo es la infección y que la administración de fármacos nefrotóxicos ocuparía el segundo lugar. Esto ha sido apoyado por otro estudio que afirma que la infección es un factor de riesgo común de la LRA en niños37. Por otro lado, Ferreira et al44 y Manotas et al49 observaron en sus estudios que la administración de fármacos vasoactivos, ventilación mecánica y bajo volumen en diuresis constituyen factores de riesgo principales para presentar FRA. Además, una revisión sistemática reciente asoció la sobrecarga de líquidos a una mayor mortalidad69.
Por otro lado, la mayor parte de los pacientes pediátricos con FRA requieren TRR. Sin embargo, no existe en la literatura reciente una gran variedad de artículos científicos que comparen diferentes métodos de TRR en el FRA en los niños. El artículo revisado de Basu B et al25 establece que la DP se utiliza con frecuencia para el tratamiento de la LRA pediátrica, siendo el método preferido en lactantes y niños pequeños, y además existe una supervivencia favorable. Esto también lo podemos ver reflejado en otro artículo revisado donde entre los lactantes, la DP fue más común en comparación con los niños mayores de 1 año36. Esto es corroborado por Westrope CA et al70, que establece que la DP se utilizó con más frecuencia en la población neonatal y que las TRR continuas se utilizaron con más frecuencia en el grupo de mayor edad, y añade que la explicación más obvia para este hallazgo es el tamaño y la percepción de que el acceso vascular y el uso de TRR continuas en bebés pequeños es técnicamente difícil, y está asociado con un circuito deficiente y una supervivencia deficiente del paciente. Sin embargo, Vasudevan A et al71 establece que la DP no es una opción ideal en niños críticamente enfermos con disfunción multiorgánica, y además añade que la hipotermia, especialmente en niños desnutridos y bebés pequeños, puede ocurrir si no se usa líquido de DP precalentado.
Respecto a las terapias de TRR lentas continuas, los artículos revisados destacan que es una modalidad cada vez más utilizada24, aunque su uso se ha asociado a mayor riesgo de mortalidad28, lo cual puede ser explicado porque su indicación se centra en las LRA que por su gravedad necesita sustitución renal para que el niño pueda sobrevivir. Sin embargo, otro estudio que evalúa las TRR continuas en niños menores o igual a 10 kg sugiere una buena tasa de supervivencia72.
En cuanto a los cuidados de enfermería, los artículos revisados establecían que hay que saber reconocer el desequilibrio hidroelectrolítico57,59. Esto es corroborado por Romero García M et al73 el cual, también establece que las actividades enfermeras se centrarán en realizar un balance hídrico estricto y añade que hay que realizar un control diario de peso, reposición de líquidos de forma adecuada, detectar signos y síntomas de sobrecarga hídrica, alteraciones hidroeléctricas, y tratamiento dietético para la conservación del equilibrio iónico. Otras de los cuidados enfermeros de los artículos revisados se centraban en evitar las infecciones mediante la aplicación de medidas asépticas. El artículo de Ramírez López et al74 y Romero García M et al73, están de acuerdo y este último añade que es la complicación más frecuente en la LRA.
En cuanto a los cuidados de enfermería, al igual que en los artículos revisados57,59, el estudio de Romero García M et al73 está de acuerdo en que los objetivos de la enfermería en el paciente con LRA se referirán siempre a la instauración de medidas encaminadas a la prevención de las complicaciones y la detección temprana de signos y síntomas indicadores de su aparición.
Limitaciones de estudio
Las principales limitaciones de este estudio han sido la falta de publicaciones científicas recientes referidas a la LRA en la población pediátrica, y la falta de estudios de investigación específica sobre los cuidados de enfermería en el LRA en pacientes pediátricos, por lo que las conclusiones sobre los cuidados son muy genéricas.
Consideraciones prácticas
Esta revisión nos parece relevante, dada la escasez de estudios sobre la LRA en el paciente pediátrico, por lo que puede ayudar a enfermería a sentar las bases para futuras investigaciones sobre este cuadro que sigue teniendo una alta mortalidad. Es fundamental conocer los factores de riesgo para así poder actuar en su prevención desde el punto de vista de enfermería.
Por otra parte, se deberían llevar a cabo investigaciones propias de enfermería sobre el manejo de las TRR continuas y sobre los cuidados específicos del niño en esta situación crítica, pues de ello va a depender en muchas ocasiones el éxito de las TRR y la evolución de los niños.
A la vista de estos resultados podemos concluir que:
Existe una falta de homogeneidad en los criterios de definición, etiología, factores de riesgo y de tratamiento con TRR en los pacientes pediátricos con LRA.
La presencia de LRA no difiere significativamente según las variables sociodemográficas, como son el sexo y la edad. No obstante, cabe destacar que existe un predominio poco significativo en la mayoría de los estudios revisados, del sexo masculino sobre el femenino y en los niños de menos edad en comparación con los de mayor edad.
La LRA pediátrica se asocia a mayor mortalidad, morbilidad, mayor estancia hospitalaria y mayor duración de la ventilación mecánica, así como mayor probabilidad de presentar ERC en los años posteriores al episodio de LRA.
Los profesionales de enfermería tienen un papel muy importante tanto en el tratamiento conservador de la LRA en los pacientes pediátricos como en las TRR. Sin embargo, hay escasez de conocimiento acerca de cómo identificar la LRA y el manejo de los tratamientos con TRR. Además, no hay estudios actualizados sobre los cuidados de enfermería en este tipo de pacientes.
BIBLIOGRAFÍA
1. Parikh RV, Tan TC, Salyer AS, Auron A, Kim PS, Ku E, Go AS, et al. Community-Based Epidemiology of Hospitalized Acute Kidney Injury. Pediatrics. 2020;146(3): e20192821. DOI: https://doi.org/10.1542/peds.2019-821.
2. Selewski DT, Goldstein SL. The role of fluid overload in the prediction of outcome in acute kidney injury. Pediatr Nephrol. 2018;33(1):13-24. DOI: https://doi.org/10.1007/s00467-016-3539-6.
3. Lebel A, Teoh CW, Zappitelli M. Long-term complications of acute kidney injury in children. Curr Opin Pediatr. 2020;32(3):367-75. DOI: https://doi.org/10.1097/MOP.0000000000000906.
4. Uber AM, Sutherland SM. Acute kidney injury in hospitalized children: consequences and outcomes. Pediatr Nephrol. 2020;35(2):213-20. DOI: https://doi.org/10.1007/s00467-018-4128-7.
5. Moore PK, Hsu RK, Liu KD. Management of Acute Kidney Injury: Core Curriculum 2018. Am J Kidney Dis. 2018;72(1):136-48. DOI: https://doi.org/10.1053/j.ajkd.2017.11.021.
6. Hassinger AB, Garimella S, Wrotniak BH, Freudenheim JL. The Current State of the Diagnosis and Management of Acute Kidney Injury by Pediatric Critical Care Physicians. Pediatr Crit Care Med. 2016;17(8): e362-70. DOI: https://doi.org/10.1097/PCC.0000000000000857.
7. Olowu WA, Niang A, Osafo C, Ashuntantang G, Arogundade FA, Porter J, Naicker S, Luyckx VA, et al. Outcomes of acute kidney injury in children and adults in sub-Saharan Africa: a systematic review. Lancet Glob Health. 2016;4(4): e242-50. DOI: https://doi.org/10.1016/S2214-109X(15)00322-8.
8. Rupesh Raina, Abigail Chauvin, Akash Deep. Acute kidney injury (AKI) in paediatric critical care. Symposium: intensive care. 2017;27(5)233-7. Disponible en: https://doi.org//10.1016/j.paed.2017.01.008.
9. Halle MP, Lapsap CT, Barla E, Fouda H, Djantio H, Moudze BK, Akazong CA, Priso EB, et al. Epidemiology and outcomes of children with renal failure in the pediatric ward of a tertiary hospital in Cameroon. BMC Pediatr. 2017;17(1):202. DOI: https://doi.org/10.1186/s12887-017-0955-0.
10. Lameire N, Van Biesen W, Vanholder R. Epidemiology of acute kidney injury in children worldwide, including developing countries. Pediatr Nephrol. 2017;32(8):1301-14. DOI: https://doi.org/10.1007/s00467-016-3433-2.
11. Kwiatkowski DM, Sutherland SM. Acute kidney injury in pediatric patients. Best Pract Res Clin Anaesthesiol. 2017;31(3):427-39. DOI: https://doi.org/10.1016/j.bpa.2017.08.007.
12. Bajracharya P, Kalra S, Dhingra S, Sood A, Yadav AK, Kanitkar M, et al. Acute kidney injury in the pediatric intensive care unit at a tertiary care hospital of the Armed Forces: a cross-sectional observational study. Med J Armed Forces India. 2020;76(1):84-8. DOI: https://doi.org/10.1016/j.mjafi.2019.02.003.
13. Tresa V, Yaseen A, Lanewala AA, Hashmi S, Khatri S, Ali I, Mubarak M, et al. Etiology, clinical profile and short-term outcome of acute kidney injury in children at a tertiary care pediatric nephrology center in Pakistan. Ren Fail. 2017 ;39(1):26-31.DOI: https://doi.org/10.1080/0886022X.2016.1244074.
14. Richardson KL, Watson RS, Hingorani S. Quality of life following hospitalization-associated acute kidney injury in children. J Nephrol. 2018;31(2):249-56. DOI: https://doi.org/10.1007/s40620-017-0450-6.
15. Lebel A, Teoh CW, Zappitelli M. Long-term complications of acute kidney injury in children. Curr Opin Pediatr. 2020;32(3):367-75. DOI: https://doi.org/10.1097/MOP.0000000000000906.
16. Ferreira MCR, Lima EQ. Impact of the development of acute kidney injury on patients admitted to the pediatric intensive care unit. J Pediatr (Rio J). 2020;96(5):576-81. DOI: https://doi.org/10.1016/j.jped.2019.05.003.
17. Vasudevan A, Phadke K, Yap HK. Peritoneal dialysis for the management of pediatric patients with acute kidney injury. Pediatr Nephrol. 2017;32(7):1145-56. DOI: https://doi.org/10.1007/s00467-016-3482-6.
18. Sanderson KR, Harshman LA. Renal replacement therapies for infants and children in the ICU. Curr Opin Pediatr. 2020;32(3):360-6. DOI: https://doi.org/10.1097/MOP.0000000000000894.
19. Guzzo I, de Galasso L, Mir S, Bulut IK, Jankauskiene A, Burokiene V, et al; ESCAPE Network. Acute dialysis in children: results of a European survey. J Nephrol. 2019.
20. de Galasso L, Picca S, Guzzo I. Dialysis modalities for the management of pediatric acute kidney injury. Pediatr Nephrol. 2020;35(5):753-65. DOI: https://doi.org/10.1007/s00467-019-04213-x.
21. Sexton EM, Fadrowski JJ, Pandian V, Sloand E, Brown KM. Acute Kidney Injury in Hospitalized Pediatric Patients: A Review of Research. J Pediatr Health Care. 2020 Mar-Apr;34(2):145-60. DOI: https://doi.org/10.1016/j.pedhc.2019.09.009.
22. Lucena AF, Magro CZ, Proenca¸ MCC, Pires AUB, Moraes VM, Aliti GB. et al. Validation of nursing interventions and activities for patients on hemodialytic therapy. Rev Gaúcha Enferm. 2017;38(3): e66789. DOI: https://doi.org/10.1590/1983-1447.2017.03.66789.
23. Hutton B, Catalá-López F, Moher D. La extensión de la declaración PRISMA para revisiones sistemáticas que incorporan metaanálisis en red: PRISMA-NMA. Med Clin (Barc) [Internet] 2016; [consultado 24 May 2021] 147(6):262-6. Disponible en: DOI: https://doi.org/10.1016/j.medcli.2016.02.025.
24. Vandenbroucke JP, Von Elm E, Altman DG, Gotzsche PC, Mulrow CD, Pocock SJ, et al. Mejorar la comunicación de estudios observacionales en epidemiología (STROBE): explicación y elaboración. Gac Sanit. 2009;23(2):1-28.
25. Basu B, Mahapatra TK, Roy B, Schaefer F. Efficacy and outcomes of continuous peritoneal dialysis versus daily intermittent hemodialysis in pediatric acute kidney injury. Pediatr Nephrol. 2016;31(10):1681-9. DOI: https://doi.org/10.1007/s00467-016-3412-7.
26. Beltramo F, DiCarlo J, Gruber JB, Taylor T, Totapally BR. Renal Replacement Therapy Modalities in Critically Ill Children. Pediatr Crit Care Med. 2019;20(1): e1-e9. DOI: https://doi.org/10.1097/PCC.0000000000001754. PMID: 30334906.
27. Alobaidi R, Morgan C, Goldstein SL, Bagshaw SM. Population-Based Epidemiology and Outcomes of Acute Kidney Injury in Critically ill Children. Pediatr Crit Care Med. 2020;21(1):82-91. DOI: https://doi.org/10.1097/PCC.0000000000002128.
28. Chegondi M, Devarashetty S, Balakumar N, Sendi P, Totapally BR. The need for hemodialysis is associated with increased mortality in mechanically ventilated children: a propensity score-matched outcome study. Pediatr Nephrol. 2021;36(2):409-16. DOI: https://doi.org/10.1007/s00467- 020-04703-3.
29. Fernández S, Santiago MJ, González R, Urbano J, López J, Solana MJ, Sánchez A, Del Castillo J, López-Herce J. Hemodynamic impact of the connection to continuous renal replacement therapy in critically ill children. Pediatr Nephrol. 2019;34(1):163-8. DOI: https://doi.org/10.1007/s00467-018-4047-7.
30. Miklaszewska M, Korohoda P, Zachwieja K, Sobczak A, Kobylarz K, Stefanidis CJ, Gozdzik J, Drozdz D, et al. Factors affecting mortality in children requiring continuous renal replacement therapy in pediatric intensive care unit. Adv Clin Exp Med. 2019;28(5):615-23. DOI: https://doi.org/10.17219/acem/81051.
31. Riley AA, Watson M, Smith C, Guffey D, Minard CG, Currier H, Akcan Arikan A, et al. Pediatric continuous renal replacement therapy: have practice changes changed outcomes? A large single-center ten-year retrospective evaluation. BMC Nephrol. 2018;19(1):268. DOI: https://doi.org/10.1186/s12882-018-1068-1.
32. Kaddourah A, Basu RK, Bagshaw SM, Goldstein SL; AWARE Investigators. Epidemiology of Acute Kidney Injury in Critically ill Children and Young Adults. N Engl J Med. 2017;376(1):11-20. DOI: https://doi.org/10.1056/NEJMoa1611391.
33. Hessey E, Morissette G, Lacroix J, Perreault S, Samuel S, Dorais M, Jouvet P, Lafrance JP, LeLorier J, Phan V, Palijan A, Pizzi M, Roy L, Zappitelli M, et al. Long-term Mortality After Acute Kidney Injury in the Pediatric ICU. Hosp Pediatr. 2018;8(5):260-8. DOI: https://doi.org/10.1542/hpeds.2017-0215.
34. Safder OY, Alhasan KA, Shalaby MA, Khathlan N, Al Rezgan SA, Albanna AS, Kari JA, et al. Short-term outcome associated with disease severity and electrolyte abnormalities among critically ill children with acute kidney injury. BMC Nephrol. 2019;20(1):89. DOI: https://doi.org/10.1186/s12882-019-1278-1.
35. Hessey E, Perreault S, Dorais M, Roy L, Zappitelli M. Acute Kidney Injury in Critically ill Children and Subsequent Chronic Kidney Disease. Can J Kidney Health Dis. 2019;6:2054358119880188. DOI: https://doi.org/10.1177/2054358119880188.
36. Slater MB, Gruneir A, Rochon PA, Howard AW, Koren G, Parshuram CS, et al. Risk Factors of Acute Kidney Injury in Critically Ill Children. Pediatr Crit Care Med. 2016;17(9):e391-8. DOI: https://doi.org/10.1097/PCC.0000000000000859.
37. Sharma M, Mahanta A, Barman AK, Mahanta PJ. Acute kidney injury in children with nephrotic syndrome: a single-center study. Clin Kidney J. 2018;11(5):655-8. DOI: https://doi.org/10.1093/ckj/sfy024.
38. Glanzmann C, Frey B, Vonbach P, Meier CR. Drugs as risk factors of acute kidney injury in critically ill children. Pediatr Nephrol. 2016;31(1):145-51. DOI: https://doi.org/ 10.1007/s00467-015-3180-9.
39. Riyuzo MC, Silveira LV, Macedo CS, Fioretto JR. Predictive factors of mortality in pediatric patients with acute renal injury associated with sepsis. J Pediatr (Rio J).2017;93(1):28-34. DOI: https://doi.org/10.1016/j.jped.2016.04.006.
40. Buhlinger KM, Fuller KA, Faircloth CB, Wallace JR. Effect of concomitant vancomycin and piperacillin-tazobactam on frequency of acute kidney injury in pediatric patients. Am J Health Syst Pharm. 2019;76(16):1204-10. DOI: https://doi.org/10.1093/ajhp/zxz125.
41. Downes KJ, Cowden C, Laskin BL, Huang YS, Gong W, Bryan M, Fisher BT, Goldstein SL, Zaoutis TE, et al. Association of Acute Kidney Injury With Concomitant Vancomycin and Piperacillin/Tazobactam Treatment Among Hospitalized Children. JAMA Pediatr. 2017;171(12): e173219. DOI: https://doi.org/10.1001/jamapediatrics.2017.3219.
42. Yaseen A, Tresa V, Lanewala AA, Hashmi S, Ali I, Khatri S, Mubarak M, et al. Acute kidney injury in idiopathic nephrotic syndrome of childhood is a major risk factor for the development of chronic kidney disease. Ren Fail. 2017;39(1):323-7. DOI: https://doi.org/10.1080/0886022X.2016.1277743.
43. Kari JA, Alhasan KA, Shalaby MA, Khathlan N, Safdar OY, Al Rezgan SA, El Desoky S, Albanna AS, et al. Outcome of pediatric acute kidney injury: a multicenter prospective cohort study. Pediatr Nephrol. 2018;33(2):335-40. DOI: https://doi.org/10.1007/s00467-017-3786-1.
44. Ferreira MCR, Lima EQ. Impact of the development of acute kidney injury on patients admitted to the pediatric intensive care unit. J Pediatr (Rio J). 2020;96(5):576-81. DOI: https://doi.org/10.1016/j.jped.2019.05.003.
45. Hessey E, Morissette G, Lacroix J, Perreault S, Samuel S, Dorais M, et al. Healthcare Utilization after Acute Kidney Injury in the Pediatric Intensive Care Unit. Clin J Am Soc Nephrol. 2018;13(5):685-92. DOI: https://doi.org/10.2215/CJN.09350817.
46. Tresa V, Yaseen A, Lanewala AA, Hashmi S, Khatri S, Ali I, et al. Etiology, clinical profile and short-term outcome of acute kidney injury in children at a tertiary care pediatric nephrology center in Pakistan. Ren Fail. 2017;39:26-31. DOI: https://doi.org/10.1080/0886022X.2016.1244074.
47. Xu X, Nie S, Zhang A, Mao J, Liu HP, Xia H, et al. Acute Kidney Injury among Hospitalized Children in China. Clin J Am Soc Nephrol. 2018;13(12):1791-1800. DOI: https://doi.org/10.2215/CJN.00800118.
48. Rustagi RS, Arora K, Das RR, Pooni PA, Singh D. Incidence, risk factors and outcome of acute kidney injury in critically ill children - a developing country perspective. Paediatr Int Child Health. 2017;37(1):35-41. DOI: https://doi.org/10.1080/20469047.2015.1120409.
49. Manotas H, Ibarra M, Arteaga A, Romero A, Sanchez J. Lesión renal aguda en niños críticos. Acta Colombiana de Cuidado Intensivo. 2018;18(4):207-11. DOI: https://doi.org/10.1016/j.acci.2018.06.003.
50. Searns JB, Gist KM, Brinton JT, Pickett K, Todd J, Birkholz M, Soranno DE, et al. Impact of acute kidney injury and nephrotoxic exposure on hospital length of stay. Pediatr Nephrol. 2020;35(5):799-806. DOI: https://doi.org/10.1007/s00467-019-04431-3.
51. Choi SJ, Ha EJ, Jhang WK, Park SJ. Factors Associated With Mortality in Continuous Renal Replacement Therapy for Pediatric Patients With Acute Kidney Injury. Pediatr Crit Care Med. 2017;18(2): e56-e61. DOI: https://doi.org/10.1097/PCC.0000000000001024.
52. Nascimento RA, Assunção MS, Silva JM Junior, Amendola CP, Carvalho TM, Lima EQ, Lobo SM, et al. Nurses’ knowledge to identify early acute kidney injury. Rev Esc Enferm USP. 2016;50(3):399-404. English, Portuguese. DOI: https://doi.org/10.1590/S0080-623420160000400004.
53. Prendin A, Marinelli E, Marinetto A, Daicampi C, Trevisan N, Strini V, et al. Paediatric nursing management of renal replacement therapy: Intensive care nursing or dialysis nursing? Nurs Crit Care. 2020;26:510-6. DOI: https://doi.org/10.1111/nicc.12576.
54. Andrade BRP, Barros FM, Lúcio HFÂ, Campos JF, Silva RCD. Training of intensive care nurses to handle continuous hemodialysis: a latent condition for safety. Rev Bras Enferm. 2019;72(supl 1):S105-13. English, Portuguese. DOI: https://doi.org/10.1590/0034-7167-2018-0013.
55. Adejumo OA, Akinbodewa AA, Alli OE, Pirisola OB, Abolarin OS. Knowledge of acute kidney injury among nurses in two government hospitals in Ondo City, Southwest Nigeria. Saudi J Kidney Dis Transpl. 2017;28(5):1092-8. DOI: https://doi.org/10.4103/1319-2442.215130.
56. Holmes J, Roberts G, May K, Tyerman K, Geen J, Williams JD, et al. Welsh AKI Steering Group. The incidence of pediatric acute kidney injury is increased when identified by a change in a creatinine-based electronic alert. Kidney Int. 2017;92(2):432-9. DOI: https://doi.org/10.1016/j.kint.2017.03.009.
57. Rey Louzao P. Terapias de reemplazo renal continuo en el paciente crítico: puesta al día [Internet]. Udc.es. [consultado 28 May 2021]. Disponibleen: https://ruc.udc.es/dspace/bitstream/handle/2183/25506/ReyLouzao_Paula_TFG_2019.pdf?sequence=2&isAllowed=y.
58. Práctica y cuidados enfermeros en la hemofiltración continua en UCI [Internet]. Revistamedica.com. 2020 [consultado 28 May 2021]. Disponible en: https://revistamedica.com/cuidados-enfermeros- hemofiltracion-continua-uci/.
59. Hernández Torres MC. Proceso Cuidado Enfermero en el paciente con Lesión Renal Aguda en Estado Crítico. 2018. Disponible en: https://repositorioinstitucional.uaslp.mx/xmlui/bitstream/handle/i/4601/martha%20cecilia.pdf?sequence=1&isAllowed=y.
60. Touza Pol P, Rey Galán C, Medina Villanueva JA, Martinez-Camblor P, López-Herce J, en representación del Grupo de Estudio del Fallo Renal Agudo de la Sociedad Española de Cuidados Intensivos Pediátricos. Daño renal agudo grave en niños críticos: epidemiología y factores pronósticos. An Pediatr (Barc). 2015;83(6):367–75.
61. Cao Y, Yi ZW, Zhang H, Dang XQ, Wu XC, Huang AW, et al. Etiology and outcomes of acute kidney injury in Chinese children: a prospective multicentre investigation. BMC Urol. 2013 Ago;13:41. DOI: https://doi.org/10.1186/1471-2490-13-41.
62. Flood L, Nichol A. Acute kidney injury and the critically ill. Anaesthesia and Intensive Care Medicine. 2018;19(3):113-8.DOI:https://doi.org/10.1016/j.mpaic.
2017.12.006.
63. Bernardo EO, Cruz AT, Buffone GJ, Devaraj S, Loftis LL, Arikan AA, et al. Community-acquired Acute Kidney Injury Among Children Seen in the Pediatric Emergency Department. Acad Emerg Med. 2018;25(7):758-68. DOI: https://doi.org/10.1111/acem.13421.
64. Monstserrat Antón y Angustias Fernández. Daño renal agudo. Protocolos Diagnóstico Terapéuticos de la AEP. Nefrología Pediátrica. 2008. [consultado 6 May de 2021].Disponible en: https://www.aeped.es/sites/default/files/documentos/20_.
65. Herrera-Gutiérrez ME, Seller-Pérez G, Maynar-Moliner J, Sánchez- Izquierdo-Riera JA. Epidemiología del fracaso renal agudo en las UCI españolas: Estudio prospectivo multicéntrico FRAMI. Med. Intensiva [Internet]. 2006 [consultado 2021 May 09]; 30(6):260-67. Disponibleen: http://scielo.isciii.es/scielo.php?script=sci_arttext&pid=S0210-56912006000600002&lng=es.
66. Zappitelli M, Bernier PL, Saczkowski RS, Tchervenkov CI, Gottesman R, Dancea A, Hyder A, Alkandari O, et al. A small post-operative rise in serum creatinine predicts acute kidney injury in children undergoing cardiac surgery. Kidney Int. 2009;76(8):885-92. DOI: https://doi.org/10.1038/ki.2009.270.
67. Mammen C, Al Abbas A, Skippen P, Nadel H, Levine D, Collet JP, Matsell DG, et al. Long-term risk of CKD in children surviving episodes of acute kidney injury in the intensive care unit: a prospective cohort study. Am J Kidney Dis. 2012;59(4):523-30. DOI: https://doi.org/10.1053/j.ajkd.2011.10.048.
68. Moffett BS, Goldstein SL. Acute kidney injury and increasing nephrotoxic-medication exposure in noncritically-ill children. Clin J Am Soc Nephrol. 2011;6(4):856-63. DOI: https://doi.org/10.2215/CJN.08110910.
69. Alobaidi R, Morgan C, Basu RK, Stenson E, Featherstone R, Majumdar SR, et al. Association Between Fluid Balance and Outcomes in Critically Ill Children: A Systematic Review and Meta-analysis. JAMA Pediatr. 2018;172(3):257-68. DOI: https://doi.org/10.1001/jamapediatrics.2017.4540.
70. Westrope CA, Fleming S, Kapetanstrataki M, Parslow RC, Morris KP. Renal Replacement Therapy in the Critically Ill Child. Pediatr Crit Care Med. 2018 Mar;19(3):210-7. DOI: https://doi.org/10.1097/PCC.0000000000001431.
71. Vasudevan A, Phadke K, Yap HK. Peritoneal dialysis for the management of pediatric patients with acute kidney injury. Pediatr Nephrol. 2017;32(7):1145-56. DOI: https://doi.org/10.1007/s00467-016-3482-.
72. Kaempfen S, Dutta-Kukreja P, Mok Q. Continuous Venovenous Hemofiltration in Children Less Than or Equal to 10 kg: A Single-Center Experience. Pediatr Crit Care Med. 2017;18(2): e70-e76. DOI: https://doi.org/10.1097/PCC.0000000000001030.
73. Romero García M, Delgado Hito P, de la Cueva Ariza L. Revisión de conocimientos sobre el fracaso renal agudo en el contexto del paciente crítico. Enferm Intensiva. 2013;24(3):120-30. Spanish. Doi: 10.1016/j.enfi.2013.02.001.
74. Ramírez López, Encarnación Bella; Amador Marín, Bárbara. Las complicaciones de la hemodiálisis y el papel de enfermería: Revisión bibliográfica. Rev Paraninfo Digital, 2014; 20. Disponible en: http://www.index-f.com/para/n20/255.php. [consultado 25 May 2021].
Este artículo se distribuye bajo una Licencia Creative Commons Atribución–NoComercial 4.0 Internacional.
https://creativecommons.org/licenses/by-nc/4.0/
